Dès les premiers signes de l’épidémie de Covid-19, les commentateurs ont relevé les différences d’exposition selon les régions en insistant dans un premier temps sur l’apparition du patient zéro, puis sur les mouvements de population. Au-delà de ces aspects ponctuels, la concentration géographique de l’épidémie a amené à regarder du côté des disparités entre les régions françaises. C’est à ce besoin d’une approche socio-économique spatialisée que répond ce texte.
En effet, l’emploi du terme clusters, pour décrire les foyers d’infection, et le focus sur le Grand Est, les Hauts-de-France et l’Ile-de-France qui concentrent le plus grand nombre de cas conduisent à se demander de quels mécanismes répond la répartition spatiale de ce virus.
Certes, les facteurs individuels sont essentiels pour expliquer la probabilité de contracter la maladie et son issue. Cependant, l’importance des facteurs socioéconomiques locaux comme facteur explicatif de l’état de santé des populations et des taux de mortalité est démontrée par la littérature.
Dès le début de l’épidémie, les mouvements des populations aisées des grandes métropoles, notamment Paris, vers leurs résidences secondaires localisées dans les départements de Normandie et de Bretagne et de Vendée ont été pointés comme facteurs de diffusion de l’épidémie.
Plusieurs articles de presse ont également mis l’accent sur la densité comme facteur explicatif des taux élevés de coronavirus, en Ile de France notamment, et sur la situation des hôpitaux publics et de la médecine de ville.
Enfin, plus récemment, le rôle de la pauvreté a été souligné pour expliquer le non-respect du confinement, en Seine Saint-Denis notamment.
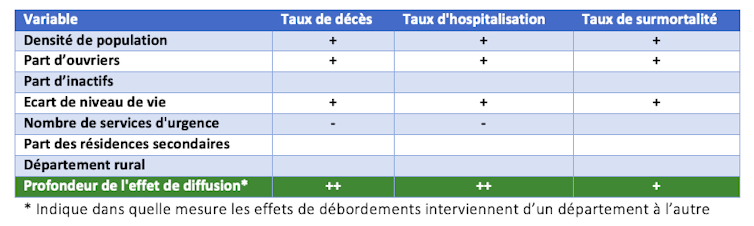
Suivant cette logique, nous mobilisons trois grandes familles de variables locales pouvant potentiellement affecter le taux de malades et le taux de mortalité liés au Covid-19 : des déterminants économiques, des déterminants démographiques et des déterminants liés au cadre de vie.
Géographie en temps de Covid-19
La publication en ligne des données sur la répartition géographique du nombre de cas de Covid-19 nécessitant une hospitalisation et du nombre de décès liés à ce virus (ministère des Solidarités et de la Santé) ainsi que celles des décès quotidiens à l’hôpital (Insee) a permis de rapidement dresser le portrait des départements français. Les cartes suivantes rendent compte de l’hétérogénéité spatiale, très tôt décelée par le secteur médical, de la maladie.
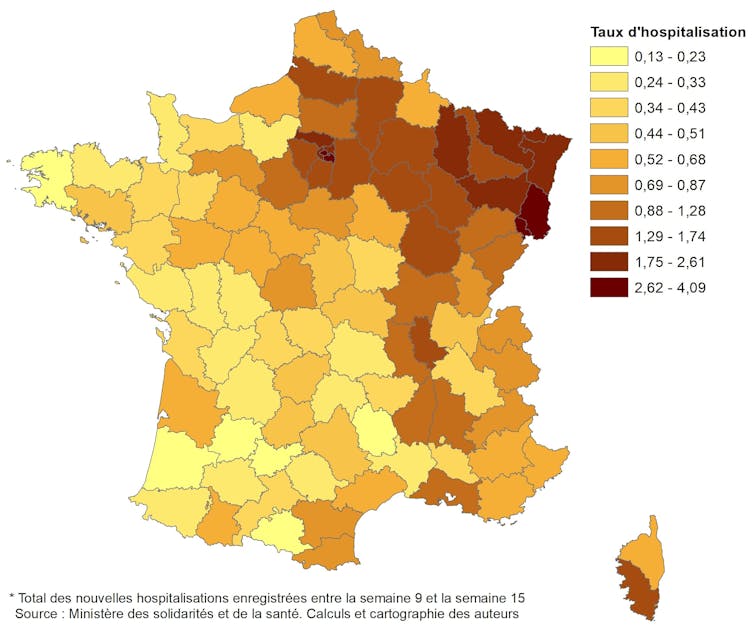
Figure 1 : Taux d’hospitalisation pour le Covid-19 par département (par décile) (soit total des nouvelles hospitalisations enregistrées entre la semaine 9 et la semaine 15). Ministère des Solidarités et de la Santé. Calculs et cartographie des auteurs, Author provided
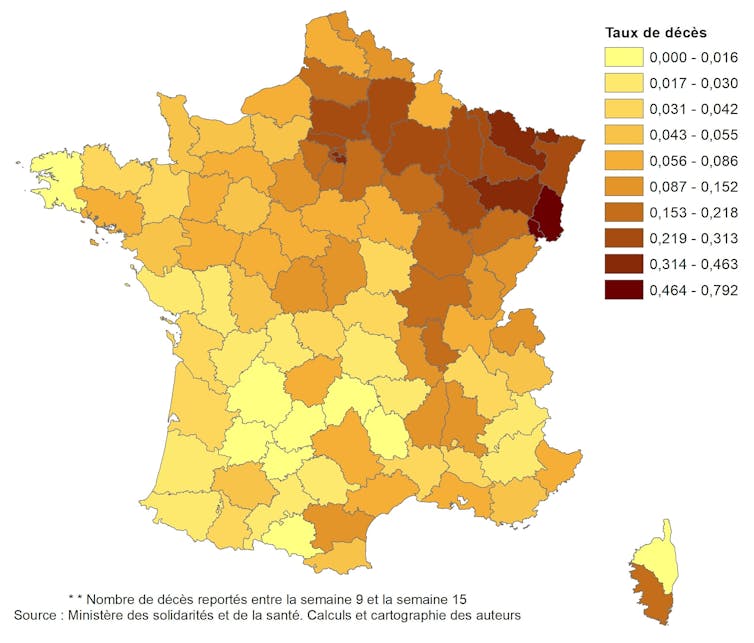
Figure 2 : Taux de décès dus au Covid-19 en milieu hospitalier par département (par décile) soit nombre de décès reportés entre la semaine 9 et la semaine 15. Ministère des Solidarités et de la Santé. Calculs et cartographie des auteurs, Author provided
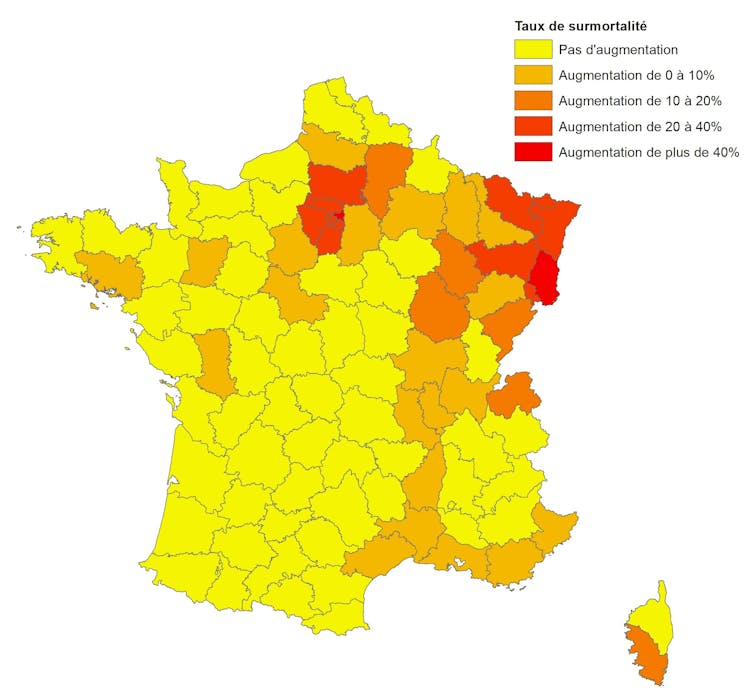
Figure 3 : Taux de surmortalité par département au 30 mars 2020 par rapport à la moyenne de 2018 et 2019 (par décile). Insee ; calculs et cartographie des auteurs, Author provided
Les départements les plus touchés, quel que soit l’indicateur retenu, sont ceux de la région Grand Est, des Hauts-de-France et de l’Ile-de-France. On note également de plus forts taux d’hospitalisation et de mortalité le long de la vallée du Rhône. En revanche, la moitié ouest du pays, et notamment le quart sud-ouest, apparaît relativement moins touchée par le Covid-19.
Techniques d’analyse spatiale
Nous avons cherché à identifier les facteurs socio-économiques locaux susceptibles d’expliquer la prévalence et la mortalité liée à la maladie. Pour ce faire, nous avons mobilisé des techniques d’analyse spatiale permettant de repérer les groupes de départements particulièrement touchés ou épargnés et d’isoler les facteurs explicatifs pertinents une fois pris en compte ces effets de contagion liés à la proximité spatiale.
Elles nous ont permis de repérer les clusters ou groupes de départements dans lesquels les taux mesurés sont soit significativement supérieurs, soit significativement inférieurs à ce qui serait observé si la répartition des taux était le seul fruit du hasard.
Ainsi, les départements de l’est de la France et du bassin parisien forment un cluster caractérisé par des taux d’hospitalisation, de mortalité liée au Covid-19 et de surmortalité largement supérieurs à ceux des départements avoisinants tandis qu’un grand quart sud-ouest et une partie de la Bretagne des taux significativement plus faibles.
Une dimension socio-économique locale marquée
S’intéresser à la dimension socio-économique locale de l’épidémie permet d’en mieux comprendre les vecteurs de propagation. D’abord parce que les différences d’un territoire à l’autre en matière de santé ou de maladie sont de plus en plus souvent pointées par les experts dans les analyses internationales et régionales.
Ensuite, car l’organisation du système de santé est territorialisée depuis la loi portant réforme de l’hôpital et relative aux patients, à la santé et aux territoires (HPST), du 21 juillet 2009.
Afin de comprendre l’intensité du Covid-19 et ses conséquences sur la mortalité au sein de chaque département d’une part et sa diffusion spatiale de l’autre, nous avons modélisé les trois indicateurs en intégrant à nos analyses trois ensembles de variables :
- démographiques : la densité de population au km2, la part des ouvriers dans la population totale et le taux d’inactifs.
- économique : l’écart interdécile de la distribution des revenus, c’est-à-dire l’écart entre les 10 % des revenus les plus faibles et les 10 % des revenus les plus élevés.
- de cadre de vie : la part des résidences secondaires, le nombre de services d’urgences et une indicatrice distinguant les départements urbains et ruraux.
Le rôle de la densité et des populations non confinées
Les résultats de l’estimation des déterminants du taux d’hospitalisation et de mortalité mettent en évidence le rôle positif de la densité, conforme à celui attendu. L’importance de la densité de population dans la propagation du Covid-19 a été fortement discutée dès le début de l’épidémie en Chine.
Le rôle de cette variable est d’autant plus important qu’il est lié au nombre de reproduction de base (connu sous l’abréviation R0) souvent estimé entre 2 et 4, reconnu comme très élevé par les épidémiologistes.

Travailleurs sur un chantier à Montpellier, le 27 avril 2020. Pascal Guyot/AFP
Le taux d’hospitalisation est également positivement et significativement corrélé à la part des ouvriers dans la population active qui va de 3,7 % à Paris à 14 % dans la Mayenne.
Cela confirme le risque d’exposition accru de cette catégorie sociale (conducteurs des systèmes de transport, livreurs, services de voirie et de nettoyage dans la fonction publique territoriale, réparations d’urgence dans les industries de réseaux, etc.) en raison des moindres possibilités de pratique du télétravail et de leur participation plus élevée aux plans de continuité d’activité mis en œuvre dès le début du confinement.
Les inégalités sociales
Les inégalités sociales approximées par l’écart interdécile des revenus influencent également de manière positive et significative le taux d’hospitalisation.
Enfin, le nombre de services d’urgences exerce une influence significative négative sur le taux d’hospitalisation, semblant ainsi confirmer qu’une bonne prise en charge médicale permet de réduire le risque d’évolution dangereuse de la maladie. Il n’a cependant pas été possible d’introduire le nombre de médecins pour 1 000 habitants en raison de la forte corrélation (0,87) entre cette variable et le nombre de services d’urgences.
Il est à noter que la part des résidences secondaires n’est pas significative. Elles avaient été soupçonnées d’avoir aggravé la propagation de l’épidémie au cours des jours ayant suivi l’annonce du confinement en attirant des ménages en provenance de la région parisienne, très touchée par l’épidémie. L’effet de diffusion entre les départements localisés à proximité les uns des autres est très largement confirmé par notre recherche.
L’estimation des taux de surmortalité qui ne sont pas exclusivement liés à l’épidémie, permet de capter les décès aux Ehpad et ceux des personnes non testées mais décédées du Covid-19.
Les résultats obtenus sont similaires aux précédents pour les variables démographiques et la variable économique. L’influence négative des services d’urgence disparait dès que l’ensemble des décès (environ 600 000 par an selon l’INED) est pris en considération.
Leur répartition peut expliquer cette absence de résultats. En effet, en 2016, 59,2 % des décès ont eu lieu dans des établissements de santé (hôpital ou clinique) si bien que pour nombre d’entre eux, les services d’urgences ne sont pas un point de passage contrairement à ce qui se produit pour le Covid-19.
- Indique dans quelle mesure les effets de débordements interviennent d’un département à l’autre
Vers une régionalisation poussée des politiques de santé
Les éléments liés au contexte économique, démographique et social interviennent comme facteurs explicatifs de la probabilité de contracter le Covid-19 et de ses conséquences. Les départements les plus denses, les plus inégalitaires ainsi que ceux dans lesquels la part d’ouvriers est la plus élevée sont aussi les plus vulnérables.
Ces caractéristiques soulignent la complémentarité entre les politiques de santé d’une part et les politiques sociales et de redistribution de l’autre. Le rôle des services d’urgence comme facteur de réduction des manifestations de l’épidémie va dans le même sens.
Il montre en effet qu’en présence d’inégalités, les services publics, en l’occurrence de santé, permettent de protéger les populations de la maladie et de réduire les décès. Dans cette épidémie, les départements ruraux sont relativement épargnés par rapport aux départements métropolitains qui présentent aussi des faiblesses au niveau de la prise en charge des malades. Rappelons à titre d’exemple qu’avec 66,5 généralistes pour 75 000 habitants, la Seine-Saint-Denis est le plus grand désert médical de France.
Ces conclusions vont dans le sens d’une régionalisation poussée de la mise en œuvre des politiques de santé.
Menées au plus près des territoires, ces dernières peuvent en effet être en mesure de mieux prendre en considération les effets de proximité géographique et socio-économiques qui prévalent au niveau de leur périmètre d’action et, ainsi, être mieux à même d’affecter les ressources humaines et financières.
Ce texte fait écho à notre article : « Covid-19 : analyse spatiale de l’influence des facteurs socio-économiques sur la prévalence et les conséquences de l’épidémie dans les départements français ».![]()
Nadine Levratto, Directrice de Recherche au CNRS, Université Paris Nanterre – Université Paris Lumières; Giuseppe Arcuri, Maître de Conferences, Université Paris 1 Panthéon-Sorbonne et Mounir Amdaoud, Economiste, membre associé au laboratoire CEPN, Université Sorbonne Paris Nord – USPC
Cet article est republié à partir de The Conversation sous licence Creative Commons. Lire l’article original.